基本情况
每天,约有1000名妇女死于与妊娠和分娩有关的可预防疾病。所有孕产妇死亡有99%发生在发展中国家。在农村地区及贫困和教育程度较低的群体中,产妇死亡率较高。少女面临的妊娠并发症和妊娠死亡风险比年长妇女大。在分娩前后和分娩期间,熟练的护理可挽救妇女和新生儿的生命。1990年至2008年,世界各地的孕产妇死亡率下降了三分之一。
孕产妇死亡率之高令人无法接受。全世界每天约有1000名妇女死于与妊娠或分娩有关的并发症。2008年,35.8万名妇女在妊娠和分娩期间及分娩后死亡。几乎所有这些死亡都发生在发展中国家,而且大多数本来是可以预防的。
进展情况
(实现第五项千年发展目标)
改善孕产妇健康是国际社会于2000年通过的八个千年发展目标中的一个。根据千年发展目标5,各国承诺在1990年到2015年期间将孕产妇死亡率减少四分之三。自1990年以来,世界各地的孕产妇死亡率下降了34%。
在撒哈拉以南非洲,一些国家自1990年以来将孕产妇死亡人数减少了一半。在包括亚洲和北非在内的其他地区,取得的进展甚至更大。然而,从1990年到2008年,全球孕产妇死亡率(即每10万例活产的孕产妇死亡人数)每年仅下降2.3%。这远远低于实现千年发展目标5所需的5.5%的年降低率。
1月18日,2019年全国妇幼健康工作会议在北京召开。国家卫生健康委党组成员、国家中医药管理局党组书记余艳红出席会议并讲话。
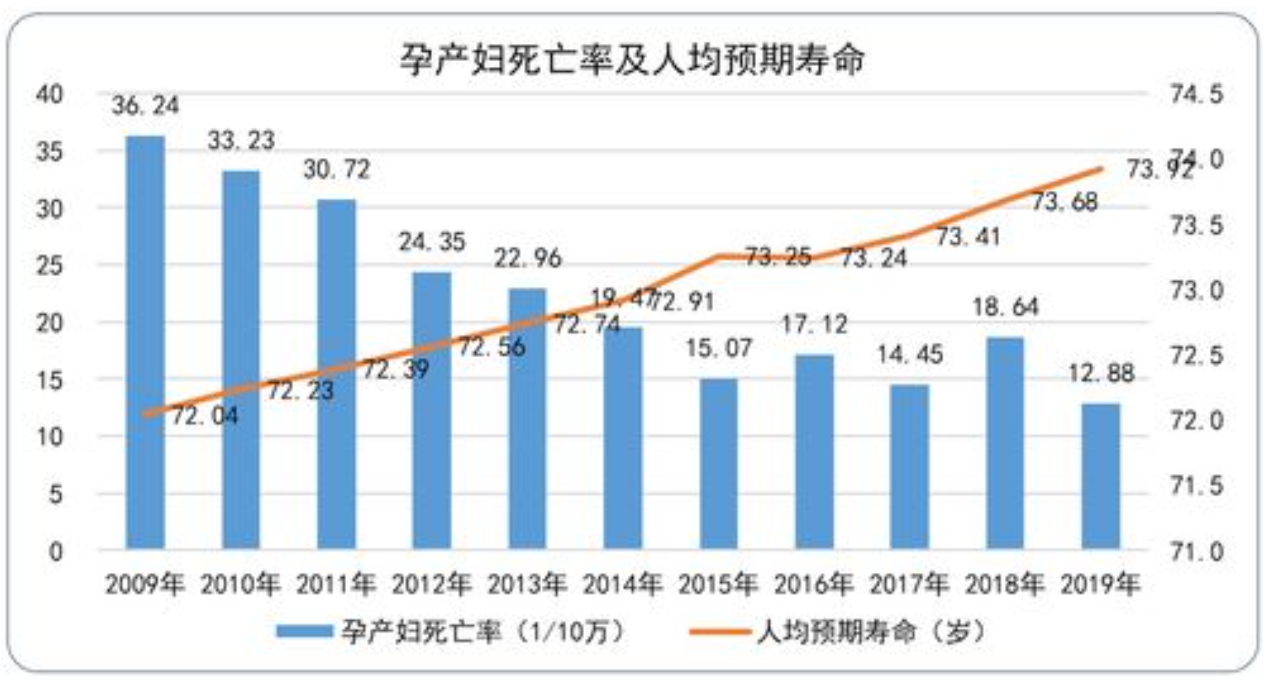
会议充分肯定了2018年妇幼健康工作取得的成绩,深刻分析当前工作面临的机遇与挑战,全面部署2019年妇幼健康工作。2018年妇幼健康工作稳中有为、稳中有进,母婴安全得到有效保障,妇女儿童健康水平不断提高,全国孕产妇死亡率下降到18.3/10万,婴儿死亡率下降到6.1‰,5岁以下儿童死亡率下降到8.4‰。
会议强调,2019年要深入研究,统筹谋划事业发展;坚守底线,全力保障母婴安全;综合施策,加强出生缺陷防治;改革创新,优化服务,狠抓行业监管,推动事业深入发展。
会议要求全国妇幼健康系统全面加强党的建设,增强“四个意识”,坚定“四个自信”,提高党建质量,深化联学联建,培育妇幼文化。[1]
死亡地区
孕产妇死亡发生在哪些地区
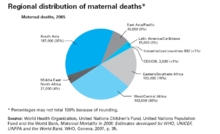
孕产妇死亡率的地区分布
世界一些地区的孕产妇死亡人数居高反映出获得医疗服务的机会不平等,并突出了富国和穷国之间的差距。几乎所有孕产妇死亡(99%)发生在发展中国家。其中超过半数死亡发生在撒哈拉以南非洲,三分之一发生在南亚。
发展中国家的孕产妇死亡率是每10万次分娩290人,而发达国家则为每10万例14人。国家之间的差距很大,一些国家的孕产妇死亡率极高,每10万例活产多达1000人或以上。各国国内的高收入者和低收入者之间以及城乡居民间的差距也很大。
15岁以下少女的孕产死亡风险最大。妊娠和分娩并发症是大多数发展中国家少女死亡的主要原因。
平均而言,发展中国家妇女怀孕率高于发达国家,她们一生当中因妊娠死亡的风险较高。每位妇女一生的孕产死亡风险,即15岁女子最终因孕产原因死亡的概率在发达国家为1:4300,而发展中国家为1:120。
死亡原因
死亡首因
经阴道分娩的出血量一般在400毫升左右。如果在胎儿娩出后的24小时内,产妇出血量超过500毫升,在医学上则称为产后出血。迄今为止,产后出血仍然是导致产妇死亡的主要原因之一。产后大出血多是由于子宫收缩乏力而引起的。凡双胎妊娠、巨大儿、羊水过多、产妇年龄大于35岁、妊娠合并高血压综合征、分娩次数多等因素,均易于发生宫缩乏力和产后出血。
另外,胎儿娩出后,如果胎盘未能及时完整地排出,也会引起产后出血。再者,经阴道分娩发生产道裂伤出血,也有可能导致产后出血。有凝血功能障碍的产妇也容易发生出血。
生孩子越快越好吗:
分娩过程的快慢长短是因人而异的,正常分娩的时限是一个较为宽延的时间范围。临床上将整个产程不足3小时的分娩称为急产。急产是有危害的,这是因为在急产情况下,宫颈、阴道、外阴、会阴等软组织部分,来不及得到充分地扩张,胎儿便迅速娩出了。
这样的结果往往是引起前述组织的严重裂伤,助产士可能会因来不及做好接生准备而忽略消毒、保护等规范操作,由此易发生产后感染和导致新生儿外伤。胎儿过快地娩出宫腔,子宫肌纤维来不及收缩常常发生产后出血,胎儿也可因过强、过频的宫缩而发生窘迫,或在娩出后即有窒息。
因此,并不是孩子生得越快越好,而是应该根据实际情况而定,所以无论产妇或家属都不要着急。
为什么体胖产妇分娩要多加小心:
凡体重指数[体重指数=体重(千克)÷身高(米)的平方],大于24者为肥胖。孕期体重增加超过15千克者为体重显着增加。肥胖妇女在孕期和分娩期应倍加小心,因为可能发生以下问题:增高孕期并发症、分娩期难产和手术产以及产后出血发生率。
据统计,肥胖孕妇有30%~50%发生高血压,10%出现蛋白尿。与正常孕妇相比,她们妊娠期糖尿病发病率增高1倍,妊娠高血压综合征的危险性增加15倍,过期妊娠率增高2倍,产程延长增加2倍,阴道手术助产增加3倍,剖宫产增加2倍;也增加血栓栓塞的机会;巨大儿发生率增高。
肥胖孕妇孕期体重增加显着,巨大儿发生率也明显增高,约为正常孕妇的2倍以上。孕前已有肥胖的孕妇,在孕期应特别注意定期产前检查,加强产前监护,要及时发现和治疗妊娠并发症。孕期要注意调理营养,使孕期体重的增长控制在10千克左右范围内。产时要警惕发生宫缩乏力、产程缓慢、胎儿窘迫及新生儿窒息,新生儿出生后(特别是在出生后6小时内)应防备无症状性低血糖的发生,并可早喂母乳或葡萄糖水加以预防。
为什么会发生臀位:
臀位是最常见的异常胎位,发生率为3%~4%。怀孕30周以前臀位比较多见,怀孕30周以后胎儿多能自然转成头位,以利分娩。发生臀位的原因可能有:胎儿在宫腔内活动范围过大,由于羊水过多或产妇腹壁松弛导致胎儿在宫腔内可自由活动,从而形成臀位; 胎儿在宫腔内活动范围受限:子宫畸形、胎儿畸形、双胎妊娠及羊水过多等,导致宫腔内空间过小,胎儿活动受限,容易发生臀位;胎头衔接受阻:出现骨盆狭窄、前置胎盘、子宫肌瘤、巨大儿时,胎儿也易转成臀位。
臀位有哪几种类型:
根据胎儿两下肢所取的姿势,臀位可分3类:单臀先露或腿直先露:最为常见,胎儿双髋关节屈曲,双膝关节伸直,以臀部为先露部;完全臀先露或混合臀先露:较为常见,胎儿双髋关节及膝关节屈曲,犹如盘膝而坐,以臀部和双足为先露部;不完全臀先露:较为少见,胎儿以一足或双足、一膝或双膝,或一足一膝为先露部位。
并发症
大出血(大都是产后出血)
感染(通常是在分娩后)
妊娠高血压(子痫前兆和子痫)
难产
不安全的人工流产
挽救生命
孕产妇死亡大多是可以避免的,因为人人都了解可预防或控制并发症的保健方案。所有妇女妊娠期间需要产前护理,分娩期间需要得到熟练医护,分娩后的数周内则需要医护和支持。特别重要的是,所有分娩均由熟练保健专业人员接生,因为及时的处理和治疗关系到产妇的生死。
分娩后大出血的妇女若无人照管,两个小时内便会失去健康的生命。分娩后立即注射催产素有效地减小了出血的危险。
如果讲卫生,及时确认和对待感染的早期迹象,即可彻底防止分娩后感染。
在惊厥(子痫)以及其他危及生命的并发症发作前,应发现并适当控制子痫先兆。施用硫酸镁等药物治疗子痫先兆可降低妇女罹患子痫的危险。
当婴儿的头部相对于母亲的盆腔过大时,或者待分娩胎儿体位异常时,就会难产。在分娩的早期发现难产问题的方法是通过产程图,即通过生产的进程图来监测母婴状态。医术熟练的医师可以使用产程图来识别和处理难产问题,防止母婴生命受到威胁。必要时,可实施剖腹产手术。
为了避免孕产妇死亡,还必须防止意外怀孕和过早怀孕。所有妇女,包括少女在内,都需要实行计划生育,严格依法接受安全堕胎服务,并且在堕胎后得到优质护理。
护理

孕期保健
偏远地区的贫困妇女根本不可能获得充足的卫生保健。在熟练卫生工作者人数少的地区,如撒哈拉以南非洲和南亚,情况尤其如此。虽然在过去十年,世界许多地方的产前保健水平都有提高,但发展中国家仅有66%的妇女受益于分娩期间的熟练医护。这就意味着,数以百万计的分娩没有助产士、医生或经过培训的护士的协助。
高收入国家的几乎所有妇女至少做过四次产前检查,在分娩和接受产后护理期间都得到了熟练卫生工作者的照料。在中、低收入国家,所有孕妇中做过不少于四次产前检查的还不到一半。
妨碍妇女在妊娠和分娩期间接受或寻求医护的其他因素有:
贫困
路途遥远
缺乏信息
服务不足
文化习俗
为了改善孕产妇健康,必须在各级卫生系统查明并消除限制获得优质孕产妇保健服务的障碍。
应对措施
改善孕产妇健康是世界卫生组织的主要优先事项之一。世卫组织正在努力减少孕产妇死亡率,采取的手段是提供基于证据的临床和规划指导,制定全球标准,以及为会员国提供技术支持。此外,世卫组织提倡收费低廉且有效的治疗方法,设计了卫生工作者培训材料和指导方针,支持各国实施政策和规划并监测进展情况。
在2010年9月联合国千年发展目标首脑会议期间,联合国秘书长潘基文发起了一项《促进妇女儿童健康全球战略》,目的是在今后四年挽救1600多万妇女儿童的生命。世卫组织正在与合作伙伴一道致力于实现这一目标。